Obezita u dětí má mnoho střednědobých a dlouhodobých zdravotních důsledků a děti s nadváhou nebo obezitou mají vyšší riziko zdravotních problémů než jejich vrstevníci s normální hmotností.
Obezita je rizikovým faktorem pro vznik diabetu 2.typu, kardiovaskulárních onemocnění, vyššího krevního tlaku, vyšší hladiny cholesterolu v krvi, nealkoholického ztukovatění jater, některých typů nádorových onemocnění a nemocí pohybového systému. Obezita obecně zvyšuje nemocnost.
Nesmíme zapomínat na psychosociální dopady obezity, jakými jsou snížené sebevědomí dítěte nebo adolescenta a vyšší riziko vzniku poruch příjmu potravy (mentální anorexie, mentální bulimie, záchvatovité přejídání a další).
Nejzávažnější zdravotní rizika obezity u dětí
1. Hypertenze a riziko kardiovaskulárních onemocnění
U poměrně velké části obézních dětí se vyskytují kromě chudé pohybové aktivity zvýšené hodnoty krevních lipidů (tuků) a hypertenze (vyšší krevní tlak). Tato kombinace rizikových faktorů již v raném věku dává základ pro srdečně cévní změny v relativně brzkém věku. Děti, které byly obézní mezi 13. a 18. rokem života, měly v budoucnu dvojnásobné riziko ischemické choroby srdeční (ICHS) oproti vrstevníkům s normální tělesnou hmotností. Vysoký stupeň obezity (BMI přes 35) ve věku 25–35 let je spojen až s 12násobným zvýšením kardiovaskulární mortality oproti vrstevníkům s normální tělesnou hmotností. U obézních dětí a obézních dospívajících mnohonásobně stoupá i výskyt ostatních rizikových faktorů kardiovaskulárních onemocnění.
Výskyt hypertenze, jako zásadního rizikového faktoru u dětí, významně stoupá právě kvůli nárůstu procenta obézních dětí. Děti s normální hmotností mají v literatuře udávaný výskyt hypertenze kolem 2 %, na rozdíl od obézních dětí, kde tento výskyt stoupá na 16 %. Hypertenze je nejvýznamnějším faktorem pro rozvoj hypertrofie levé komory a cevních změn s následným orgánovým poškozením.
Léčba vysokého krevního tlaku
U dětí s prokázanou hypertenzí, vysokým normálním tlakem (prehypertenzí) a obezitou je nutné nastavení léčebných opatření. Nefarmakologická léčba obézního dítěte s hypertenzí po vyloučení sekundární příčiny je zaměřena na ovlivnění nadměrné tělesné hmotnosti. Pokles tlaku krve po snížení tělesné hmotnosti neplatí absolutně u všech pacientů s nadváhou a obezitou souvisí nejspíše s nižším množstvím viscerálního tuku. Největší efekt mají opatření obsahující kombinaci změny ve výživě, behaviorálního přistupu (změna chování ve vztahu k životnímu stylu) i pohybového režimu. Léčíme nejen děti s hypertenzí, ale ovlivňujeme i děti s prehypertenzí. Zvláště u obézních dětí s hypertenzí klademe důraz na omezení přísunu soli ve stravě. Vysoká konzumace soli obsažené především ve slaných pochutinách (brambůrky, lupínky, slané tyčinky, uzeniny, vyrazně slané pečivo a sýry aj.) vede k vyššímu pocitu žízně. Problémem u obézních dětí jsou sladké nápoje, jejichž nadměrný přísun pak vede k nárůstu objemu extracelularní tekutiny, a tím ke zvýšení tlaku krve. Přísun energie v těchto „softdrincích“ je cestou k dalšímu rozvoji nadváhy.
Doporučení by mělo být postaveno na principu tzv. DASH diety, charakteristické vysokým zastoupením zeleniny, ovoce, libového masa a nízkotučných mléčných vyrobků, které zajišťují dostatečný přísun vápníku a hořčíku při redukci příjmu soli, tedy chloridu sodného.
V některých případech je u dětí s vysokým krevním tlakem na místě léčba farmakoterapií.
2. Dyslipidemie (porucha hladin krevních tuků)
Dyslipidemie, jako významný rizikový faktor srdečně cévních onemocnění, se řadí mezi časté komplikace spojené s obezitou, a to již v dětském a dospívajícím věku. Představuje především riziko rozvoje kardiovaskulárního onemocnění v budoucnosti. Až 50 % českých dětí s nadváhou a obezitou má zvýšené hodnoty celkového cholesterolu, normální hladinu triglyceridů (TG) má jen jedna třetina dětí s obezitou. Nejčastějším patologickým nálezem u obézních dětí a dospívajících kromě zmíněné zvýšené hladiny triglyceridů jsou snížené hladiny ochranného HDL-cholesterolu. Děti s obezitou mají sníženou hladinu HDL-cholesterolu v 53 % případů oproti 25 % u dětí s normální hmotností. Zakladním léčebným opatřením je léčba obezity obsahující složku výživovou, pohybovou a behaviorální. Úspěšná léčba obezity vede i k úpravě hladin krevních lipidů.
3. Metabolický syndrom v dětství a dospívání
Metabolický syndrom se stává v současné době reálným problémem již v dětství. V dospívání se můžeme setkat s již prakticky stejnými nálezy jako u dospělých. Stále neexistuje shoda na definici metabolického syndromu pro děti a dospívající. V poslední době se objevily asociace mezi metabolickým syndromem a nealkoholickým tukovým onemocněním jater, hyperurikemií (zvýšená hladina kyseliny močové v krvi), syndromem polycystických ovarií a poruchami spánku.
Metabolický syndrom (MetS) je soubor typických rizikových faktorů, které se často vyskytují společně, vznikají na podkladě inzulinové rezistence a souvisí s významně vyšším rizikem výskytu kardiovaskulárních onemocnění, diabetem, některých nádorových onemocnění a dalších zdravotních problémů. Tento syndrom se dnes řadí mezi rizikové stavy, které jsou nejčastější příčinou úmrtí v naší populaci.
Rizikové faktory pro vznik metabolického syndromu
Rizikovými faktory pro vznik metabolického syndromu jsou rodinná anamnéza (obezita, diabetes mellitus 2. typu a kardiovaskulární onemocnění) a zevní vlivy prostředí, jako jsou snížení či absence pravidelného pohybu a nadměrný energetický příjem s nadbytkem jednoduchých tuků a cukrů.
Pro vznik a rozvoj metabolického syndromu je zásadní dysfunkce tukové tkáně a inzulinová rezistence (stav, při kterém normální hladina inzulinu v plazmě vyvolává nižši biologickou odpověď). Stále ale neznáme veškeré mechanismy, které k metabolickému syndromu vedou.
Diagnostika metabolického syndromu
Diagnostické standardy pro dospělé nelze jednoduše použít u dětí a dospívajících, zejména u mladších dětí, kvůli významným změnám velikosti těla, růstu a vývoji. Kromě toho puberta ovlivňuje redistribuci tuků v těle, což vede ke zvýšené citlivosti na inzulin v játrech, tukové tkáni a svalech, stejně jako ke zvýšené sekreci inzulinu beta buňkami pankreatu. Jinými slovy, ve srovnání s dospělými je citlivost na inzulin v dětství nižší o 25 až 50 % a po pubertě se vrací k normálu.
Růst a vývojové změny ovlivňují krevní tlak, hladiny lipidů v plazmě a energetický metabolismus, metabolismus glukózy a lipidů v játrech a tukové tkáni. Všechny tyto faktory ztěžují vypracování přesné definice diagnózy metabolického syndromu u dětí a adolescentů. Zejména kvůli nedostatku referenčních hodnot pro některé složky metabolického syndromu u dětí a dospívajících není konsenzuální definice stále úplně dostatečná.
Většina autorů se však shoduje na základních charakteristikách:
- centrální obezita (tedy ukládání tuku převážně v oblasti pasu)
- dyslipidemie,
- hypertenze
- porušená glukózová tolerance
U dětí ve věku 6–10 let o metabolickém syndromu ještě nemluvíme, ale u dětí s obvodem pasu ≥ 90. percentilem se doporučuje vyšetřit další rizikové faktory především v případě pozitivní rodinné anamnézy.
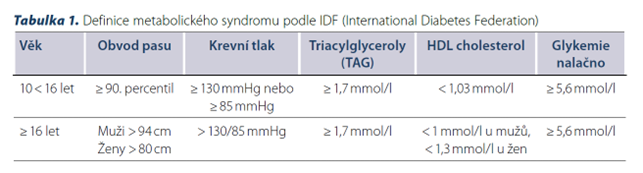
Kriteria pro děti a dospívající ve věku 10–16 let ukazuje tabulka níže.
U adolescentů nad 16 let již používáme kritéria metabolického syndromu pro dospělé. Metabolický syndrom je diagnostikovan dle definice IDF (International Diabetes Federation), pokud obvod pasu překračuje 94 cm u mužů, resp. 80 cm u žen (absolutní podmínka) a dále pacient splňuje alespoň dvě v tabulce uvedená kritéria.
4. Hyperurikemie (zvýšená hladina kyseliny močové v krvi)
Kyselina močová je konečným produktem metabolismu purinů u lidí. Vyšší příjem purinových zdrojů nebo vysoký příjem fruktózypřimo souvisi se zvýšením kyseliny močové, která může způsobit dnu a urolitiázu (vznik močových kamenů). Hyperurikémie je také zapojena do patofyziologie vysokého krevního tlaku, chronického onemocnění ledvin, městnavého srdečního selhání, diabetu 2. typu a aterosklerózy.
5. Poruchy spánku
Je známo, že poruchy spánku jsou rizikovými faktory obezity a kardiometabolických poruch. Asociace mezi spánkovými parametry a metabolickými rizikovými faktory jsou hůře prokazatelné u dětí a dospívajících ve srovnání s dospělými. Nicméně chronicky krátká doba spánku (méně než 8 h) u dětí a dospívajících, stejně jako špatná nebo nedostatečná kvalita spánku jsou spojeny s metabolickým syndromem. Snadněji vzniká zvýšený krevní tlak, pravděpodobně otupěním obvyklého nočního poklesu krevního tlaku nebo inzulinová rezistence. Nedávná studie ukázala, že omezení spánku zvyšuje energetický přijem u dětí předškolního věku. Studie prokazují, že krátká i příliš dlouhá doba spánku jsou spojeny s vyšším rizikem nadváhy/obezity u dětí předškolního věku a se zhoršením jejich lipidového profilu. Podrobné patofyziologické cesty pro tyto asociace nejsou v současné době známy, ale zdá se, že zde hrají roli hladiny leptinu a že nedostatek spánku má vliv na složení stravy, protože vede k preferenci vysoce kalorických potravin a pochutin.
Syndrom spánkové apnoe (SAS) je velmi častým stavem u obézních dospělých, ale i u dětí. Jedná se o poruchu spánku, při které se v dýchání objevují dlouhé přestávky (apnoe) vedoucí ke zhoršenému okysličení krve. Apnoe je přerušení dechu na dobu 10 sekund a déle, dochází při ní k hypoxii a hromadění oxidu uhličiteho.
6. Syndrom polycystických ovarií (PCOS)
Syndrom polycystických ovariíje charakterizován hyperandrogenismem (zvýšené hladiny mužských pohlavních hormonů) a je obvykle spojen s obezitou a inzulinovou rezistencí u dospívajích žen. Z kožních projevů je častým jevem akné, které nemizí po skončení puberty okolo 20. roku života, ale setkáváme se s ním i ve 3. a 4. dekádě, hirsutizmus (nadměrné ochlupení terminálního typu v oblastech, kde je jeho výskyt primárně maskulinní) a alopecie androgenního typu (tj. výpad vlasů nad čelem). Často je spojen s poruchami menstruačního cyklu. PCOS je stále nejčastější přičinou anovulační sterility (neplodnosti). Ženy s PCOS mají dále vyšší riziko potratů, zejména v rané graviditě.
7. Problémy pohybového aparátu
8. Psychologická rizika
Při péči o obézní dítě je vždy nutno myslet na jeho celoživotní perspektivu, posuzovat všechny rizikové faktory a snažit se je co nejefektivněji ovlivnit.
Zdroj : OBEZITA U DĚTÍ V ROCE 2022 A co bude dál?, Solen Medical Education
